Parodontóza je onemocnění dásní, které je založeno na procesu sklerózy cév, což vede k poklesu zásobování kyslíkem a živinami a v důsledku toho dochází k pomalé degeneraci všech parodontálních tkání (tj. kostní tkáň kolem zubu, periodontální vlákna, která připevňují zub ke kostem, a také měkké tkáně dásní).
Pacienti zpravidla nesprávně používají termín „onemocnění parodontu“ pro jakékoli existující onemocnění dásní. Ve skutečnosti je onemocnění parodontu poměrně vzácné onemocnění a u většiny pacientů, kteří si stěžují na problémy s dásněmi, se zjistí, že netrpí onemocněním parodontu, ale skutečnou chronickou generalizovanou parodontitidou.
Parodontitida: fotografie zubů a dásní
Velmi snadno zjistíte: máte parodontitidu nebo parodontitidu – příznaky parodontózy jsou postupné snižování výšky dásní a obnažování kořenů zubů, ke kterému dochází v důsledku postupného procesu sklerózy a dystrofie – obvykle při absenci jakéhokoli zánětu v dásních. Přítomnost krvácení a bolestivosti dásní při čištění, otok a zarudnutí dásní zase svědčí o přítomnosti zánětu v dásni, tzn. o paradentóze.
Parodontální onemocnění: příčiny
Jak jsme si řekli výše, příčinou onemocnění parodontu je postupná skleróza krevních cév (kapilár), která vede ke zúžení jejich průsvitu a ztluštění stěn. V důsledku těchto procesů také klesá množství kyslíku a živin nezbytných pro normální fungování parodontálních tkání, což vede k nevratné dystrofii absolutně všech tkání v okolí zubů.
Proces neurotkáňové dystrofie začíná procesy sklerózy kostní tkáně kolem zubů. V pozdějších fázích proces již zachycuje měkké tkáně dásní, periostu a periodontálních vláken, díky nimž je zub připojen ke kostní tkáni. Pokud se podíváte na úroveň tkáně, pak všechny tyto procesy probíhají nahrazením pojivové tkáně jednoduchými vláknitými vlákny, což vede k hustému vláknitému splynutí dásní s periostem, periostem s kostí.
Zároveň v důsledku nárůstu vazivové tkáně v parodontálních vláknech dochází k hustému splynutí zubu s kostí, což způsobuje snížení nebo vymizení mírné fyziologické pohyblivosti zubů (která je přítomna u všech zdravých zubů a je nezbytný pro rozložení žvýkacího tlaku). Skleróza kostní tkáně vede k její postupné atrofii, která se vizuálně projevuje snížením výšky dásní a obnažením kořenů zubů. Když atrofie kostní tkáně dosáhne 1/2–2/3 délky kořenů zubů, obvykle se připojí zánětlivá složka spojená s traumatickým žvýkacím zatížením zubů.
Diagnostická radiografie –
Pokud u parodontitidy dojde k zánětlivému úbytku kostní tkáně s tvorbou parodontálních váčků, pak u periodontálního onemocnění (pokud samozřejmě nedojde k traumatickému předčasnému kousání na některých zubech) dochází k rovnoměrnému horizontálnímu úbytku kostní tkáně v oblasti všechny zuby. Přitom na obrázku má kostní tkáň vždy ložiska sklerózy (struktury malých ok s intenzivním osvícením).
Diagnóza onemocnění parodontu se provádí na základě vizuálního vyšetření a diagnostického panoramatického snímku. Při úbytku kostní tkáně do 1/3 délky zubů koní se umístí mírná forma onemocnění parodontu. S poklesem výšky kosti na 1/2 délky kořenů zubů – průměrný stupeň závažnosti a s více než 2/3 – těžká forma. K pohyblivosti zubů obvykle dochází pouze u středně těžkých forem onemocnění, což již značně komplikuje léčbu parodontálního onemocnění a může vyžadovat dlahování zubů.
Parodontální onemocnění je tedy charakterizováno –
u středně těžkých forem může být navíc přítomna skleróza mentálních otvorů a mandibulárních kanálů (která se projevuje zúžením jejich lumen), stejně jako degenerativní změny v temporomandibulárních kloubech.
Stanovení konečné diagnózy –
Někdy nastávají situace, kdy je obtížné stanovit diagnózu. Tito. rentgenologicky pacient vypadá jako periodontální onemocnění, ale v dutině ústní je v blízkosti gingiválního okraje zánět. K takovým situacím dochází u pacientů s periodontálním onemocněním na pozadí zhoršující se ústní hygieny. V tomto případě se na pozadí hromadění měkkého plaku a zubního kamene na zubech rozvíjejí příznaky katarální gingivitidy, tzn. dochází k otoku a krvácení gingiválního okraje.
Zároveň ultrazvukové čištění zubů od plaku a zubního kamene plus poučení pacienta o správné hygieně – rychle vrátit situaci v dutině ústní do stavu typického pro klasické parodontologické onemocnění. Přitom důležitými radiologickými kritérii, která nám umožňují hovořit i v těchto případech o onemocnění parodontu, a nikoli o paradentóze, jsou absence parodontálních váčků na snímku a také přítomnost ložisek sklerózy kostní tkáně.
Jak léčit onemocnění parodontu –
Pokud vám bylo diagnostikováno onemocnění parodontu, symptomy a léčba spolu budou souviset a od. Toto onemocnění je založeno na jevech vaskulární sklerózy a dystrofie kostní tkáně – jako hlavní metody léčby se uplatní fyzioterapie a medikamentózní terapie zaměřená především na stimulaci krevního oběhu v dásních. Kromě toho se provádí selektivní broušení kontaktů mezi dolními a horními zuby a při prvních příznacích pohyblivosti se zuby dlahují korunkami nebo sklolaminátem.
Léčba onemocnění parodontu doma se omezuje pouze na použití prstové masáže dásní, použití speciálních gelů na dásně a zubní pasty, jakož i požití různých vitamínů, antioxidantů a některých dalších léků (probereme je níže). Veškeré další ošetření bude zahrnovat profesionální zubní péči založenou na fyzioterapeutické místnosti.
1. Masáž dásní prstů –
Masáž dásní prstů při onemocnění parodontu se provádí každý den, ráno po vyčištění zubů. Směr pohybu prstů by se měl shodovat se směrem toku lymfy v této oblasti, tzn. měli byste dělat krouživé masážní pohyby, které by se měly postupně přesouvat od předních zubů – směrem ke žvýkacím zubům. Doba procedury je 3-5 minut pro každou čelist. Kromě takové masáže můžete pravidelně (několikrát ročně) provádět kurzy fyzioterapie.
Masáž lze provádět bez ničeho, nebo s použitím některého ze speciálních gelů, které dále stimulují krevní oběh v dásních. Může to být například Asepta ve formě gelu, která obsahuje propolis (včelařský produkt). Tento gel lze použít i bez masáže, jednoduše nanesením na linii dásní po čištění zubů ráno a večer. Nutno však podotknout, že jen pomocí masáže prstů a gelu na dásně doma nevyléčíte parodontózu.
Důležitý bod – masáž dásní by se neměla provádět na pozadí zánětu dásní (s otokem, zarudnutím nebo silnou cyanózou dásní, stejně jako v přítomnosti hlubokých parodontálních kapes a subgingiválních zubních usazenin). V opačném případě je možné zvýšit zánětlivou reakci a rozvoj hnisavých abscesů v projekci parodontálních kapes.
2. Fyzioterapie onemocnění parodontu –
Existuje velký seznam fyzioterapeutických metod pro léčbu parodontálního onemocnění dásní – to je elektroforéza, fonoforéza, vakuová masáž, vibrační vakuová masáž, magnetoterapie, diadynamické proudy, laserová terapie. Problém je, že ani ne každá zubní klinika má své fyzioterapeutické oddělení a větší štěstí zde mají obyvatelé velkých měst (zejména tam, kde jsou univerzitní stomatologické kliniky na lékařských univerzitách).
Například v Moskvě existuje velké oddělení fyzioterapie parodontálních onemocnění na státní klinice TsNIIS (Ústřední výzkumný ústav zubního lékařství). Doporučení na fyzikální terapii můžete získat od svého zubaře. Dále podrobně popíšeme některé z hlavních fyzioterapeutických technik, které se používají při onemocnění parodontu .
-
Elektroforéza a fonoforéza heparinu –
heparin má významný léčebný účinek u onemocnění parodontu, protože má schopnost snižovat tkáňovou hypoxii, normalizovat kyslíkovou rovnováhu tkání, mikrocirkulaci a transport látek mezi krví a tkáněmi. Elektroforéza heparinu se provádí obvyklým způsobem: ze sterilního obvazu vytvořte pod každou elektrodu gázové polštářky, namočte každý polštářek – nejprve 1,0 ml destilované vody, poté ze stříkačky – 1 ml roztoku heparinu. Koncentrace heparinu v 1,0 ml roztoku by měla být 5000 IU.
- Laserová aplikace –
Použití helium-neonového laseru u parodontitidy je zaměřeno na posílení trofismu tkání, metabolických procesů a krevního oběhu. Průběh léčby je obvykle 12-15 sezení a provádí se několikrát ročně. Jedna expozice laserem by neměla přesáhnout 20 minut.
3. Medikamentózní léčba onemocnění parodontu –
Existuje několik skupin léků, které mohou být účinné při zvyšování krevního oběhu a snižování hypoxie v parodontálních tkáních. Mohou to být antioxidanty, anabolické steroidy, užívání některých cévních léků, které stimulují periferní oběh.
1) Použití antioxidantů
Klinické studie prokázaly, že skleróza cév v parodontálních tkáních vede k výraznému snížení dodávky kyslíku do dásní a rozvoji hypoxie, která spouští proces sklerózy kostní tkáně. Proto může být velmi užitečná řada léků na stimulaci okysličení. Mezi tyto léky patří látky s antioxidačními vlastnostmi. V první řadě to může být vitamín E, dále vitamíny A, C, P a skupina B.
2) Užívání anabolických steroidů –
užívání této skupiny léků je opodstatněné především u mužů, protože. léky mají androgenní účinek. U žen to může vést ke zhrubnutí hlasu, porušení menstruačního cyklu, které zmizí až po vysazení léku. Kromě toho by jmenování této skupiny léků mělo vždy předcházet konzultaci terapeuta a endokrinologa o nepřítomnosti kontraindikací. Lék “Retabolil” je předepsán v dávce 25-30 mg / m, pouze 1krát za 3 týdny (celý průběh léčby – asi 5-7 injekcí).
3) Aplikace Trentalu –
možnosti posílení krevního oběhu v parodontálních tkáních jsou omezeny limity schopnosti cévek expandovat a při výrazné sklerotické změně cév v parodontálních tkáních již nestačí pouze fyzioterapeutický efekt na dásně. V tomto ohledu má u středně těžkého až těžkého onemocnění parodontu smysl i předepisování léků na léčbu poruch mikrocirkulace.
Pro tyto účely lze použít lék Trental. Tento lék obsahuje pentoxifylin, který zvyšuje koncentraci aminomonofosfátu v hladkém svalstvu cévní stěny (potlačením enzymu fosfodiesterázy). Zvýšení koncentrace aminomonofosfátu v membránách buněk hladkého svalstva pomáhá snížit kontrakci hladkého svalstva cévní stěny, čímž se zvyšuje průsvit kapilár.
Trental také ovlivňuje reologické vlastnosti krve – zejména zvyšuje elasticitu červených krvinek. Krevní kapiláry v oblasti mezizubních gingiválních papil a parodontu mají velmi malý lumen, a proto může narušení elasticity erytrocytů vést k narušení trofismu tkání (tj. jejich nasycení kyslíkem a živinami). Kromě toho trental navíc inhibuje agregaci erytrocytů, čímž zabraňuje mikrovaskulární trombóze, která je často pozorována u onemocnění parodontu.
Schémata jmenování: lék je předepsán 2 tablety po 100 mg – 3krát denně (celkem 16 dní), poté se po dobu dalšího 1 měsíce užívá lék 1 tableta 100 mg – 3krát denně. Ještě účinnější je však kombinované užívání trentalu. Kombinace zahrnuje průběh podávání trentalu elektroforézou (z katody) nebo fonoforézou + podání léku perorálně podle schématu uvedeného výše.
4. Selektivní broušení zubů –
Při léčbě onemocnění parodontu je velmi důležité zohlednit skutečnost, že u takových pacientů je v tvrdých tkáních zubů nadbytek vápníku, což vede ke zpoždění fyziologického otěru zubů. Zdálo by se, že je to dobré, ale ve skutečnosti to vede k vytvoření traumatického skusu v oblasti předních zubů a jejich postupné vějířovité divergenci. Proto je velmi důležité odeslat pacienta k ortopedickému stomatologovi na selektivní broušení zubů, aby se normalizovaly kontakty mezi horními a dolními zuby.
Kromě toho zpoždění v otěru hrbolků na žvýkacích plochách zubů, které vede k rozvoji traumatického skusu v oblasti předních zubů, může způsobit nejen jejich vějířovitou divergenci, ale také tvorba velkého množství klínovitých defektů zubů.
5. Dlahování mobilních zubů –
Postup dlahování lze provádět pomocí sklolaminátových nebo umělých korunek, přičemž výběr mezi nimi bude dán klinickou situací v dutině ústní. Indikacemi pro použití této metody budou – vznikající pohyblivost zubů, případně jejich vějířovitá divergence (spočívá v posunu zubů a zvětšení mezizubních prostor). Další informace o této metodě naleznete na výše uvedeném odkazu.
6. Používání zubních past a gelů –
Zejména pro posílení krevního oběhu v dásních jsou vhodné zubní pasty a výplachy z řady Mexidol-Dent. Obsahují antioxidant, který pomáhá snižovat hladinu hypoxie v parodontálních tkáních, ke které nevyhnutelně dochází v důsledku cévní sklerózy při onemocnění parodontu. Také stimulační účinek na prokrvení dásní mohou poskytnout zubní pasty na bázi propolis (24stoma.ru).
Ústní hygiena při onemocnění parodontu –
Navzdory tomu, že onemocnění parodontu je založeno na procesu vaskulární sklerózy a degenerace tkání, a nikoli na mikrobiálním plaku a tvrdých zubních usazeninách (způsobujících záněty dásní), je správná ústní hygiena stále velmi důležitá. Faktem je, že poruchy krevního oběhu a hypoxie v dásních při onemocnění parodontu vedou k poklesu lokálních ochranných faktorů ve vztahu k patogenním bakteriím dutiny ústní.
To znamená, že zánět dásní a destrukce kostní tkáně kolem zubů (v důsledku nedostatečné ústní hygieny u pacientů s parodontózou) se rozvíjejí a probíhají mnohem rychleji a závažněji než u jiných skupin pacientů. Níže se můžete podívat na video – jak správně používat zubní kartáček i dentální nit. Pokud jde o podrobná doporučení k ústní hygieně a výběru hygienických produktů, můžete si o nich přečíst v našem článku:
Jak správně používat zubní nit a kartáček
Domácí irigátory lze také použít pro ústní hygienu a masáž dásní u pacientů s onemocněním parodontu. Takový přístroj umožňuje nejen mytí těžko dostupných míst dutiny ústní (například mytí prostor pod zubními můstky), ale také masáž dásní vlivem pulsujícího vodního paprsku. Místo obyčejné vody v irigátoru lze použít i speciální terapeutické roztoky. Doufáme, že se vám náš článek: Léčba onemocnění parodontu – ukázal jako užitečný!
zdroje:
1. Stomatologická výchova autora článku,
2. Na základě osobní zkušenosti parodontologa,
3. National Library of Medicine (USA),
4. Americká akademie parodontologie (USA),
5. “Nechirurgická parodontologická léčba” (Ronkati M.).
Co je to periodontální onemocnění? Příčiny výskytu, diagnostiku a léčebné metody rozebereme v článku Dr. Julije Viktorovny Dlugoborské, zubní lékařky s 11letou praxí.
Dr. Dlugoborskaya Julia Viktorovna pracovala na článku literární redaktorky Eleny Berezhnaya, vědeckého redaktora Sergeje Fedosova

Definice nemoci. Příčiny onemocnění
Periodontální nemoc je onemocnění parodontálních tkání dystrofické povahy.
Parodontální tkáně zahrnují tkáně, jejichž hlavním úkolem je držet zub v čelistní kosti. Patří sem: guma; vazivový aparát držící zub – parodont; cement zubu – vnější povrch zubu, pokrývající jeho kořen; a alveolární část čelistní kosti.
Podle světových statistik trpí parodontózou asi 60 % populace.
Riziko vzniku onemocnění se zvyšuje s věkem a je spojena s poruchou metabolismu v těle, poklesem pevnosti kostí celého těla a čelistí, včetně (osteoporózy). Hlavní příčinou parodontitidy je nedostatečné prokrvení dásní (porušení trofismu tkání, nedostatečné množství kyslíku a dalších látek).

Rozvojové faktory
Toto onemocnění je často charakteristické pro lidi trpící:
- diabetes;
- maligní formace; [jeden]
- jaterní patologie;
- ateroskleróza;
- zvýšená kyselost žaludku;
- endokrinní onemocnění;
- chronické onemocnění ledvin;
- nedostatek vitamínů a minerálů v těle;
- neuropsychiatrická onemocnění (snižuje se množství slin a tvoří se více plaku a uvolňuje se hormon kortizol, který zpomaluje proces hojení tkání). [2]
Průběh onemocnění parodontu významně ovlivňuje taková závislost, jako je kouření: kromě snížení imunitních sil organismu jako celku trpí dásně zhoršeným zásobováním tkání kyslíkem a také jejich podrážděním. Proto bylo pozorováno, že průběh onemocnění parodontu u kuřáků je třikrát horší než u nekuřáků. [1] V posledních letech vědci také identifikovali důležitou roli dědičného faktoru při výskytu onemocnění parodontu. [3]
Mezi příčiny parodontálního onemocnění zubů by měly být identifikovány:
- Přítomnost zubních usazenin (kamen, plak) na zubech (tento faktor vytváří na zubech hromadění bakterií, které v průběhu své životní činnosti způsobují zánět dásní a podporují jej.
- Nesprávné uzavření a postavení zubů v chrupu (malocclusion).
- Zvýšený žvýkací tlak.
Rozdíl mezi parodontózou a parodontitidou
Při paradentóze se zvyšuje pohyblivost zubů, dochází k zánětu sliznice a kostní tkáně obklopující zub. U parodontitidy tyto příznaky nejsou přítomny.
Pokud zaznamenáte podobné příznaky, poraďte se se svým lékařem. Nevykonávejte samoléčbu – je to nebezpečné pro vaše zdraví!
Příznaky onemocnění parodontu
První příznaky onemocnění parodontu
Mobilita zubů v raných stádiích není pozorována. Na začátku onemocnění mohou pacienti zaznamenat nepohodlí, svědění v oblasti dásní, navíc se parodontóza vyznačuje zvýšenou citlivostí zubů. Množství zubních usazenin je obvykle nevýznamné.
Hlavní příznaky onemocnění parodontu
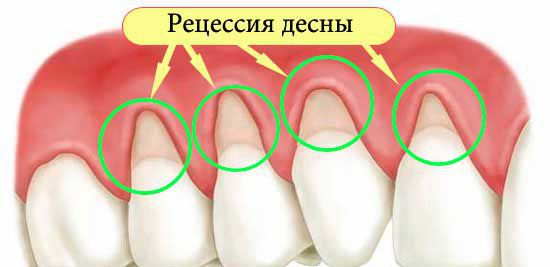
Klinický obraz onemocnění parodontu: obnažení zubních krčků (část zubu v blízkosti dásně) a kořenů, recese (vynechání) dásně, [4] zub se „prodlužuje“, přičemž nedochází k zánětu, otoku a krvácení, barva dásně je světle růžová (může být bledší než barva zdravých dásní), dáseň těsně kryje zub (na rozdíl od zánětlivého onemocnění parodontálních tkání – gingivitida a paradentóza).
Parodontální onemocnění je často doprovázeno výskytem klínovitých defektů (v perigingivální oblasti). Klínovitá vada je léze zubů nekazivé povahy, ve formě „schodu“ v blízkosti dásní, ze strany tváří a rtů. Nejčastěji jsou postiženy přední zuby a špičáky, méně často zuby v bočních částech. Pokud se k procesu připojí zánět v tkáni dásní, pak si pacient všimne krvácení dásní při čištění zubů, konzumaci tvrdého jídla, může se objevit zápach z úst.
Pacienti s periodontálním onemocněním zřídka chodí k zubaři v raných stádiích, protože nejsou žádné výrazné pocity bolesti. Průběh onemocnění je chronický, pomalý a dlouhodobý. Rychlost progrese onemocnění parodontu přímo souvisí s věkem pacienta, jeho celkovým zdravotním stavem, péčí o chrup, životním stylem a léčbou nebo ignorováním léčby patologie.
Patogeneze onemocnění parodontu
Při onemocnění parodontu změny postihují část pro lidské oko neviditelnou – kostní tkáň čelisti. Změny, které se v něm vyskytují, vedou k pohyblivosti zubů a v důsledku toho k jejich odstranění. Na úrovni kostí změny ovlivňují proces tvorby kostní tkáně: na pozadí destrukce nová tkáň nemá čas na zotavení pomocí speciálních buněk, které ji budují. Kostní tkáň čelisti postupně ubývá. Tento proces je viditelný pouze na rentgenovém snímku čelistí. [5]
Při onemocnění parodontu se objevují poruchy v krevních cévách, které vyživují kost: jejich lumen se zužuje kvůli ztluštění a změnám ve stěnách cév. Na povrchu dásní je narušen metabolismus bílkovin na buněčné úrovni, v hlubších vrstvách sliznice dásní jsou zničena vlákna pojivové tkáně, která vytváří oporu pro zuby v čelisti.
Na pozadí těchto poruch metabolismus živin v dásních trpí a je jich nedostatek – dystrofie.
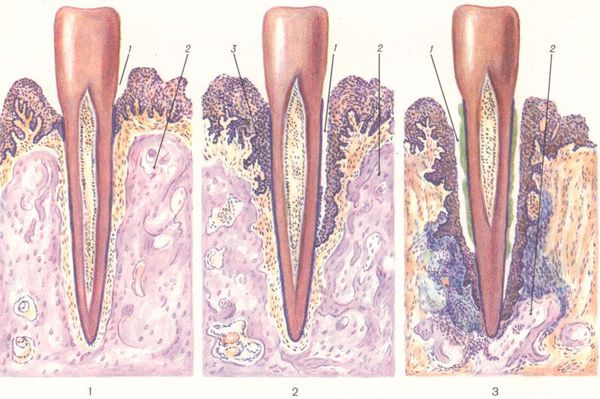
V současné době také panuje názor na destrukci kostní tkáně buňkami vlastního těla při onemocnění parodontu. [6] Podle této teorie za určitých okolností začíná v těle imunitní restrukturalizace: buňky, které jsou obvykle zodpovědné za boj s bakteriemi, viry a jinými cizími buňkami, začnou za takové zaměňovat své vlastní buňky. Spouští se imunitní odpověď, která nasměruje své síly do parodontálních tkání (na kostní tkáň, cévy a nervy parodontu). Tento proces lze tedy přirovnat k odmítnutí dárcovských orgánů během transplantace do jiného organismu. [7]
Klasifikace a stadia vývoje onemocnění parodontu
V klasifikaci onemocnění parodontu zaujímá parodontóza samostatné místo. Podle domácí klasifikace, přijaté na konci dvacátého století, je klasifikována jako dystrofická nemoc.
Na jeho prevalence na tkáni periodontální onemocnění může být pouze jednoho typu: generalizované (tj. šíří se na horní a dolní čelist a všechny zuby).
Podle povahy průběhu onemocnění parodontu se rozlišují:
- Chronický průběh.
- fázi remise.
Akutní průběh není pro tuto patologii typický.
Je třeba poznamenat, že klasifikace WHO v některých zemích Evropy a Ameriky zahrnuje 2 formy onemocnění parodontu: zánětlivou-dystrofickou a dystrofickou.
Fáze onemocnění parodontu
Existují mírné, střední a těžké periodontální onemocnění.
pro mírný stupeň závažnost je charakterizována absencí stížností, změny v kostní tkáni jsou viditelné pouze na rentgenovém snímku.
Průměrný stupeň parodontální onemocnění je charakterizováno obnažením zubních krčků a kořenů (až 3 mm), na rentgenovém snímku je patrné snížení výšky kostních přepážek mezi zuby, dosahující poloviny výšky kořenů zubů. Pacienti si mohou stěžovat na nepohodlí v dásních, svědění, změny postavení zubů (sklon, posunutí ve formě vějíře).
S těžkým stupněm parodontální onemocnění, obnažení krčků zubů a kořenů dosahuje 5 mm, kostní přepážky jsou již zničeny o 2/3 délky kořenů zubů, což vede ke vzniku pohyblivosti zubů a změně v jejich poloze v čelisti a vzájemném uzavření.
Komplikace onemocnění parodontu
S výskytem a rozvojem onemocnění parodontu postupuje i pohyblivost zubů, což vede k jejich ztrátě. V důsledku toho je žvýkací tlak nerovnoměrně rozložen na zbývající zuby a to dále zhoršuje průběh onemocnění. Po ztrátě zubů bez řádné léčby proces atrofie kostní tkáně nekončí, ale pokračuje v ničení čelisti. [9] Ztráta plné funkce žvýkání vede k potížím se žvýkáním potravy, a to následně narušuje funkci trávení, dochází tak k onemocnění žaludku a střev, tělo nedostává plnohodnotně živiny a vitamíny. Kromě toho vzhled a výslovnost zvuků trpí, pokud se v zóně úsměvu ztratí zuby.
Nezapomeňte, že zánětlivý proces se může připojit k onemocnění parodontu a z tkáně dásní se infekce dostává krevními a lymfatickými cévami do vnitřních orgánů, způsobuje kardiovaskulární onemocnění, narušuje činnost ledvin a může vyvolat revmatismus v kloubech. V oblasti dásně se mohou objevit abscesy (abscesy) v důsledku průniku hnisu kapsou mezi zubem a dásní.
V dutině ústní může infekce způsobit zánět okostice (periostitis), který dále progreduje do abscesu (omezený zánět) a flegmóny (neomezený zánět), lymfadenitidu maxilofaciální oblasti (zánět v lymfatických uzlinách), osteomyelitidu. Takové těžké stavy jsou již život ohrožující a léčba se provádí v nemocnici.
Diagnóza onemocnění parodontu
Parodontální onemocnění je diagnostikováno zpravidla zubním lékařem-terapeutem nebo parodontologem. Klinické zkušenosti pomáhají lékaři předpokládat nástup onemocnění, protože v dutině ústní nemusí být žádné stížnosti a viditelné změny.
Zjišťování podrobností o zdravotním stavu, přítomnosti chronických onemocnění a špatných návyků, druhu odborné činnosti je nedílnou součástí sběru informací o pacientovi. Koneckonců, příčina onemocnění parodontu často závisí na těchto faktorech.
Specialista při vyšetření a vyšetření zjišťuje úroveň ústní hygieny pacienta, přítomnost a charakter zubních ložisek, změny barvy, hustotu dásní, přítomnost recese dásní, klínovité defekty, kontroluje celistvost dásní. chrup a přítomnost žvýkacího přetížení na zubech, přítomnost nesprávného uzavření zubu, problémy se skusem .
Zánět v dásních se určuje pomocí Schiller-Pisarevova testu a hodnotí se na bodové škále před a během léčby. Stav parodontálních tkáňových cév lze posoudit stanovením odolnosti malých krevních cév (autor – Kulazenko, doba tvorby hematomů v oblasti dásní při vystavení vakuu je zachována). K těmto účelům se využívá také metoda reopárodontografie, fotopletysmografie a biomikroskopie. V posledních letech se ke stanovení saturace parodontálních tkání kyslíkem používá metoda polarografie.
Stupeň destrukce čelistních kostí se vyšetřuje pomocí rentgenového vyšetření (panoramatická radiografie, počítačová tomografie), pomocí kterého je možné rozlišit stadia onemocnění parodontu. Hustota kostí je studována pomocí echoosteometrie. Studium složení slin a mikroflóry dutiny ústní poskytuje velké možnosti v léčbě onemocnění parodontu. [osm]
Diferenciální diagnostika periodontální onemocnění se provádí s parodontitidou.
Léčba parodontu
Léčba onemocnění parodontu se vybírá individuálně v závislosti na klinické situaci a celkovém stavu těla. Mělo by být zaměřeno nejen na nápravu patologie v ústní dutině, ale také na odstranění příčin, které vedly k výskytu onemocnění parodontu. [deset]
Mnohdy je díky modernímu vybavení a anestezii ošetření bezbolestné.
- Léčebná terapie pro onemocnění parodontu: Trental (zlepšuje mikrocirkulaci krve, ředí krev, je indikován při ateroskleróze), Insadol (také zlepšuje mikrocirkulaci, urychluje tvorbu nové kostní tkáně, zlepšuje imunitu), Tykveol (bojuje proti ateroskleróze, zmírňuje záněty, podporuje regeneraci tkání).
- Přípravky pro normalizaci metabolismu: vitamíny C, A, E, PP, skupina B.
- Fyzioterapie onemocnění parodontu: vodoléčba (vodoterapie jak celotělová, tak i lokálně, v dutině ústní) pro zvýšení mikrocirkulace; elektroforéza léčiv, použití D’Arsonvalova aparátu, oxygenoterapie, magnetická laserová terapie, [12] fototerapie. [jedenáct]
- Lidové léky pro léčbu onemocnění parodontu: odvary z ženšenu, eleuterokoka, aralie mandžuské, mravenčího kořene, roseola rosea (není indikováno pro hypertenzi). Nevyléčí parodontální onemocnění, ale pomohou snížit zánět v ústech.
- Zubní pasty a gely. Parodontóza je nezánětlivé onemocnění, takže pasta, gel nebo výplach přímo nepomohou. Ale taková terapie nebolí: pečlivá ústní hygiena zabraňuje tvorbě plaku a zubního kamene.
Při léčbě onemocnění parodontu doma lze použít masáž dásní.
Přímo v ústní dutině by měl zubař provádět následující manipulace:
- profesionální ústní hygiena – odstranění tvrdých a měkkých zubních nánosů; [13]
- léčba kazu a jeho komplikací, odstranění všech ložisek infekce;
- korekce předčasných zubů; [čtrnáct]
- korekce nesprávného postavení zubů a skusu (ortodontická léčba);
- náhrada zubních defektů a chybějících zubů korunkami, protézami a jinými strukturami pro plné žvýkání a správné rozložení zátěže; [patnáct]
- chirurgická léčba (patchworkové operace na tkáních dásní).
Mezi další ošetření patří:
- Selektivní broušení zubů. Při onemocnění parodontu se zuby časem pohybují a přestávají se normálně uzavírat. Během procedury jsou identifikovány oblasti zubů, které jsou ve vzájemném kontaktu a neumožňují normální uzavření čelistí. Jsou obroušeny zubními frézami, po kterých se čelisti začnou uzavírat s vícenásobnými zubními kontakty.
- Dlahování mobilních zubů. Provádí se pouze ve velmi těžkých formách, kdy se v důsledku výrazného odhalení kořenů zuby stávají pohyblivými. Několik zubů je spojeno výplňovým materiálem a speciálním drátem, jako je sklolaminát. Postup umožňuje eliminovat pohyblivost zubů.
Dieta pro onemocnění parodontu
V jídelníčku by měl být dostatek zeleniny, ovoce, ryb, mléčných výrobků a méně sladkostí. Správná výživa dodá tělu vitamíny a minerály důležité pro imunitu, zdravé dásně a zuby. Dieta s omezením cukru zabrání růstu bakterií v ústech.
Předpověď. Prevence
Prognóza onemocnění závisí na fázi, ve které pacient vyhledává pomoc. Čím dřívější je stadium onemocnění parodontu, tím vyšší je pravděpodobnost úspěšné léčby. Stojí za zmínku, že průběh onemocnění parodontu je chronický a dlouhodobý, rozvoj onemocnění a již nastalé změny lze zastavit volbou komplexní léčby. [16]
Pokročilá stadia onemocnění parodontu bohužel vedou k uvolňování zubů, jejich ztrátě a destrukci kostní tkáně. [17] Vzniklý defekt v čelisti je poměrně obtížně vyplnitelný, např. úspěšnost implantace a další protetiky u pacientů s onemocněním parodontu je výrazně nižší než u lidí se zdravým parodontem.
Ústní hygiena při onemocnění parodontu
Dobrá a pravidelná ústní hygiena může pomoci předcházet paradentóze. K čištění zubů na těžko dostupných místech byste měli používat zubní kartáček, pastu, dentální nit a různé kartáčky.
K dalším opatřením k prevenci onemocnění parodontu, stejně jako další onemocnění dásní, zahrnují:
- masáž dásní prstů (pomocí irigátoru nebo samo-masáže);
- odborná ústní hygiena u zubního lékaře každých šest měsíců, ošetření všech ložisek infekce v dutině ústní;
- odstranění defektů v chrupu (chybějící zuby) včas (aby se zabránilo změnám v kostní tkáni čelistí);
- vyloučení profesní újmy;
- normalizace denní rutiny;
- prevence narušení celkového stavu těla;
- racionální výživa (tvrdá strava, přítomnost zeleniny, ovoce, ryb, mléčných výrobků ve stravě, omezení spotřeby cukru a sladkostí); [osmnáct]
- vzdát se špatných návyků (kouření, alkoholismus, drogová závislost);
- vyhýbání se stresovým situacím. [19][20]
Děkuji za přidání článku. Petra Kozlová — zubní lékař, vědecký redaktor portálu ProBolezni.





