Zajištění účinné kontroly žaludeční sekrece je jednou z hlavních podmínek úspěšné léčby tzv. „kyselinově závislých“ onemocnění horní části gastrointestinálního traktu. V klinické i ambulantní praxi v současnosti pro
Zajištění účinné kontroly žaludeční sekrece je jednou z hlavních podmínek úspěšné léčby tzv. „kyselinově závislých“ onemocnění horní části gastrointestinálního traktu. V klinické i ambulantní praxi se v současnosti k inhibici kyseliny chlorovodíkové parietálními buňkami žaludeční sliznice nejčastěji používají blokátory histaminových H2-receptorů druhé generace (ranitidin) a třetí (famotidin), o něco méně často protonová pumpa inhibitory (omeprazol, rabeprazol) a pro neutralizaci kyseliny chlorovodíkové již uvolněné do dutiny žaludku – antacida. Antacida se někdy používají při léčbě pacientů trpících tzv. “kysele závislými” chorobami v kombinaci s blokátory H2-histaminových receptorů; někdy jako terapie „na vyžádání“ v kombinaci s inhibitory protonové pumpy. Jedna nebo dvě „rozžvýkané“ antacidové tablety nemají významný vliv [10] na farmakokinetiku a farmakodynamiku famotidinu, užívaného v dávce 20 mg.
Mezi těmito léky jsou určité rozdíly, uvádíme ty hlavní: různé mechanismy účinku; rychlost nástupu terapeutického účinku; trvání působení; různá míra účinnosti jejich terapeutického působení v závislosti na době užívání léku a příjmu potravy; náklady na léky [1]. Výše uvedené faktory nejsou lékaři při léčbě pacientů vždy zohledňovány.
V posledních letech se v literatuře stále více diskutuje o farmakoekonomické efektivitě používání různých léků v léčbě „acid dependentních“ onemocnění, užívaných podle toho či onoho schématu [2, 7]. Náklady na vyšetření a léčbu pacientů je důležité zvážit zejména v případech, kdy pacienti vzhledem k charakteristice onemocnění potřebují dlouhodobou léčbu [4, 6], například u gastroezofageálního refluxu (GERD). Jedná se o velmi časté onemocnění, vyšetření a léčba takových pacientů vyžaduje značné náklady.
Jak je známo, většina pacientů s GERD nemá endoskopické známky refluxní ezofagitidy. S progresí GERD se však objevují patologické změny na sliznici jícnu. Příznaky tohoto onemocnění mají stejný dopad na kvalitu života jako příznaky jiných onemocnění, včetně ischemické choroby srdeční [5]. Byl zaznamenán negativní dopad GERD na kvalitu života, zejména na skóre bolesti, duševní zdraví a sociální funkce [8]. Pacienti s GERD mají vysoké riziko rozvoje Barrettova jícnu a následně adenokarcinomu jícnu. Už při prvních klinických příznacích GERD, zejména při endoskopických známkách ezofagitidy, je proto třeba věnovat dostatečnou pozornost včasnému vyšetření a léčbě takových pacientů.
V současné době jsou pacienti s GERD léčeni zejména famotidinem (gastrosidinem) v obvyklých terapeutických dávkách (20 mg nebo 40 mg denně). Tento lék má řadu výhod: snadné použití (1-2krát denně), vysokou účinnost při léčbě “kyselinově závislých” onemocnění, včetně ve srovnání s antacidy [9], stejně jako větší bezpečnost ve srovnání s cimetidinem . Pozorování však ukázala [1], že v některých případech je pro zvýšení účinnosti terapie vhodné zvýšit denní dávku gastrosidinu, což podle některých pozorování [1] snižuje pravděpodobnost nežádoucích účinků ve srovnání s užívání vysokých dávek blokátorů histaminových H2-receptorů první (cimetidin) a druhé (ranitidin) generace. Výhodou famotidinu [11] oproti cimetidinu a ranitidinu je delší inhibiční účinek na sekreci kyseliny chlorovodíkové parietálními buňkami žaludeční sliznice.
Blokátory histaminového H2 receptoru (ranitidin nebo famotidin) mají oproti inhibitorům protonové pumpy další výhody; zejména jmenování těchto léků v noci umožňuje jejich efektivní použití při léčbě pacientů kvůli absenci potřeby dodržovat určitý “dočasný” vztah mezi příjmem těchto léků a jídlem. Jmenování některých inhibitorů protonové pumpy v noci neumožňuje jejich plné využití: účinnost inhibitorů protonové pumpy je snížena, i když tyto léky pacienti užívají večer a hodinu před jídlem. 20hodinové monitorování pH prováděné u pacientů léčených omezem (40 mg) nebo famotidinem (3 mg) však ukazuje [10,5], že trvání účinku těchto léků (9,4 hodiny, resp. XNUMX hodiny) nepřekrývá noční období. sekrece a ráno značná část pacientů opět pozorovala “překyselení” žaludku. V tomto ohledu je nutné tyto léky užívat ráno.
Jistým vědeckým a praktickým zájmem je studium účinnosti a bezpečnosti použití famotidinu a omezu (omeprazolu) ve vyšších dávkách při léčbě pacientů trpících „acido-dependentními“ onemocněními horního gastrointestinálního traktu.
Studovali jsme výsledky klinického, laboratorního a endoskopického vyšetření a léčby 30 pacientů (10 mužů a 20 žen) s GERD ve stadiu refluxní ezofagitidy. Věk pacientů je od 18 do 65 let. Při přijetí do Ústředního výzkumného ústavu mělo 30 pacientů hlavní klinické příznaky GERD (pálení žáhy, bolest za hrudní kostí a/nebo v epigastrické oblasti, říhání), 25 pacientů mělo klinické příznaky spojené především s poruchou motility horní části gastrointestinálního traktu. traktu (pocit rychlé sytosti, plnosti a roztažení žaludku, tíže v epigastrické oblasti), obvykle se vyskytující během jídla nebo po jídle. Kombinace určitých klinických příznaků, frekvence a doba jejich výskytu, jakož i intenzita a trvání u různých pacientů byly různé. Před zahájením terapie nebyly zjištěny žádné významné odchylky v krevním obraze (obecné a biochemické testy), v moči a stolici.
Ezofagogastroduodenoskopie (EGD) odhalila refluxní ezofagitidu (bez erozí) u 21 pacientů, včetně 4 pacientů s jizvačnou a ulcerózní deformitou bulbu duodena a jednoho pacienta se štěrbinovitým vředem bulbu duodena (5 pacientů mělo duodenální vřed střeva v kombinaci s refluxní ezofagitidou). Dále měl jeden pacient peptický vřed jícnu na pozadí refluxní ezofagitidy a 8 pacientů mělo erozivní refluxní ezofagitidu. U všech pacientů byla dle endoskopie zjištěna kardiální insuficience (v kombinaci s axiální hernií jícnového otvoru bránice nebo bez ní).
Při léčbě těchto pacientů byl používán gastrosidin (famotidin) v dávce 40-80 mg denně po dobu 4 týdnů (prvních 2-2,5 týdnů léčby bylo prováděno v nemocnici Ústředního výzkumného ústavu lidských zdrojů, v dalších 2 týdnech pacienti užívali gastrosidin ambulantně). Léčba gastrosidinem byla vždy zahájena a pokračovala bez výrazných vedlejších účinků, pacientům bylo předepsáno 40 mg 2krát denně po dobu 4 týdnů; pouze s výskytem průjmu a kopřivky byla dávka gastrosidinu snížena na 40 mg denně.
Studie byla provedena s přihlédnutím ke kritériím pro zařazení a vyloučení pacientů ze studie v souladu s pravidly klinické praxe.
Při endoskopii byla HP stanovena pomocí rychlého ureázového testu (jeden fragment antra žaludku do 2-3 cm proximálně od pyloru) a histologického vyšetření bioptického materiálu (dva fragmenty antra do 2-3 cm proximálně k pyloru a jeden fragment těla žaludku do 4-5 cm proximálně k úhlu žaludku). Při vyšetření pacientů bylo v případě potřeby provedeno ultrazvukové vyšetření orgánů dutiny břišní a rentgenové vyšetření gastrointestinálního traktu. Získaná data včetně zjištěných nežádoucích účinků byla zaznamenána do anamnézy.
Během sledovaného období pacienti navíc neužívali inhibitory protonové pumpy, blokátory histaminových H2 receptorů ani další tzv. „antiulcerogenní“ léky, včetně antacidů a léků obsahujících vizmut. 25 z 30 pacientů (84 %), vzhledem k přítomnosti klinických příznaků nejčastěji spojených s poruchou motility horní části trávicího traktu, navíc dostávalo prokinetika: domperidon (Motilium) po dobu 4 týdnů nebo metoklopramid (Cerucal) po dobu 3-4 týdnů.
Léčba pacientů s GERD ve stadiu refluxní ezofagitidy byla vždy zahájena předepsáním gastrosidinu 40 mg 2x denně (předpokládalo se, že v případě výrazných nežádoucích účinků bude dávka gastrosidinu snížena na 40 mg denně). ). Po 4 týdnech od zahájení léčby (s přihlédnutím ke stavu pacientů), za přítomnosti klinických příznaků GERD a (nebo) endoskopických příznaků ezofagitidy, léčba pokračovala další 4 týdny. Po 4-8 týdnech měla podle výsledků klinického, laboratorního a endoskopického vyšetření shrnout výsledky léčby pacientů s GERD.
Při léčbě pacientů gastrosidinem (famotidinem) byly vzaty v úvahu následující faktory: účinnost gastrosidinu v potlačení bazálního i nočního a stimulovaného jídlem a pentagastrinem sekrece kyseliny chlorovodíkové, žádné změny koncentrace prolaktinu v krevní sérum a antiandrogenní účinky, žádný vliv léku na metabolismus v játrech jiných léků fondů.
Podle rozboru vyšetření a léčby pacientů s GERD ve stadiu refluxní ezofagitidy byla terapie ve většině případů shledána jako účinná. Na pozadí probíhající léčby u pacientů s GERD s refluxní ezofagitidou (při absenci eroze a peptického vředu jícnu) hlavní klinické příznaky zmizely během 4-12 dnů; u pacientů s erozivní refluxní ezofagitidou se bolest za hrudní kostí postupně snižovala a vymizela 4.–5. den od zahájení užívání gastrosidinu; u pacienta s peptickým vředem jícnu na pozadí refluxní ezofagitidy – 8. den.
Dva ze 30 pacientů (6,6 %) po 2-3 dnech od zahájení léčby odmítli užívat gastrosidin, podle nich z důvodu zvýšené bolesti v epigastrické oblasti a výskytu tupé bolesti v levém podžebří, ačkoliv objektivně jejich stav byl celkem uspokojivý. Tito pacienti byli ze studie vyloučeni.
Podle údajů EGDS po 4 týdnech léčby nemělo 17 z 28 pacientů (60,7 %) žádné endoskopické známky refluxní ezofagitidy, 11 vykazovalo pozitivní dynamiku – snížení závažnosti ezofagitidy. Proto byli v budoucnu tito pacienti léčeni gastrosidinem ambulantně po dobu dalších 4 týdnů, a to 40 mg 2krát denně (7 pacientů) a 40 mg 1krát denně (4 pacienti, kteří dříve snížili dávkování gastrosidinu) .
Velmi kontroverzní zůstává otázka – zda považovat refluxní ezofagitidu, často pozorovanou u peptického vředu (nejčastěji s vředem na dvanácterníku), za komplikaci tohoto onemocnění, nebo ji považovat za samostatné, doprovodné onemocnění peptického vředu? Naše dlouhodobá pozorovací zkušenost ukazuje, že i přes určitou souvislost mezi GERD a vředovou nemocí (jejich relativně častou kombinací a dokonce výskytem či exacerbací refluxní ezofagitidy v důsledku anti-Helicobacter terapie), vředovou chorobou a GERD (včetně refluxní stadium -ezofagitida) by měla být považována za nezávislá onemocnění. Opakovaně jsme pozorovali pacienty s častými exacerbacemi GERD ve stadiu refluxní ezofagitidy (pokud mají jizevnatou a ulcerózní deformitu bulbu duodena). Poslední exacerbace peptického vředu (s tvorbou vředu v bulbu duodena) u těchto pacientů byla pozorována před 6-7 a více lety (mnohem méně často než relapsy GERD ve stadiu refluxní ezofagitidy), avšak s další exacerbace peptického vředu se vznikem vředu ve střevech bulbu duodena, při endoskopickém vyšetření byla vždy zjištěna refluxní ezofagitida. Jsme přesvědčeni, že s dostupností moderních léků je mnohem snazší léčit nekomplikovaný peptický vřed než GERD: doba terapie exacerbace duodenálního vředu trvá mnohem kratší dobu ve srovnání s terapií GERD; a v období remise těchto onemocnění se pacienti s duodenálním vředem cítí pohodlněji, zatímco pacienti s GERD jsou nuceni odmítat přijímat mnohem více jídla a pití, aby si zlepšili kvalitu života.
Během vyšetření (po 8 týdnech léčby) si tři z 11 pacientů stále stěžovali na poruchu motility horního gastrointestinálního traktu. Tři pacienti s dobrým zdravotním stavem odmítli provést kontrolní EGDS po 8 týdnech. Podle endoskopických dat došlo u 7 z 8 pacientů k vymizení endoskopických známek ezofagitidy (včetně zhojení peptického vředu jícnu u jednoho pacienta).
HP byla stanovena u všech 30 pacientů: v 11 případech byla zjištěna kontaminace žaludeční sliznice HP (podle rychlého ureázového testu a histologického vyšetření cílených gastrobioptických materiálů). Antihelicobakterová terapie při léčbě pacientů s GERD ve stadiu refluxní ezofagitidy nebyla prováděna.
Při hodnocení bezpečnosti léčby nebyly zaznamenány žádné významné odchylky v laboratorních parametrech krve, moči a stolice. U 4 pacientů (13,3 %), kteří měli dříve „normální“ (pravidelnou) stolici, byla 3. den léčby gastrosidinem (v dávce 40 mg 2x denně) zaznamenána „tekutá“ stolice. (kašovitý, bez patologických nečistot), v souvislosti s tím byla dávka gastrosidinu snížena na 40 mg denně. 10-12 dní po snížení dávky se stolice vrátila do normálu bez jakékoli další terapie. Zajímavé je, že u dalších 4 pacientů, kteří dříve trpěli zácpou, se stolice vrátila do normálu 7. den léčby. U 3 z 30 pacientů (10 %) se 3.–4. den užívání gastrosidinu objevily vyrážky na kůži trupu a končetin (kopřivka). Po snížení dávkování gastrosidinu na 40 mg denně a dodatečné léčbě diazolinem (0,1 g 3x denně) kožní vyrážka zmizela.
Provedené studie prokázaly proveditelnost a účinnost terapie GERD ve stadiu refluxní ezofagitidy gastrosidinem 40 mg 2krát denně, zejména při léčbě pacientů se silnými bolestmi a pálením žáhy. Takovou léčbu lze úspěšně provádět v lůžkových i ambulantních zařízeních. Studium dlouhodobých výsledků léčby umožní určit délku období remise tohoto onemocnění a proveditelnost léčby gastrosidinem jako „udržovací“ terapie nebo terapie „na vyžádání“.

Mýtus jedna. Adenom prostaty – osud každého druhého muže nad 50 let
Ve skutečnosti statistiky výskytu vypadají jinak. Po 50 letech se adenom prostaty vyskytuje u 20–25 % mužů. Je pravda, že v průběhu let se procento lidí trpících tímto onemocněním zvyšuje a ve věku 60 let dosahuje 50 %. Což je celkem pochopitelné: ve stárnoucím organismu dochází k celému řetězci věkově podmíněných (včetně hormonálních) změn, v jejichž důsledku se prostata zvětšuje.
Tento přirozený, obecně, proces je však považován za onemocnění pouze tehdy, když zvětšená žláza umístěná mezi močovým měchýřem a močovou trubicí začne narušovat jeho vyprazdňování a stlačuje již tak úzký otvor. Klinické projevy onemocnění (a může se vyvíjet léta i desetiletí) přitom závisí nejen na velikosti, ale i na lokalizaci nádoru, který se nemusí po dlouhou dobu projevit.
Mýtus druhý. Adenom je důsledkem poklesu sexuální aktivity.
Na rozdíl od tohoto, poměrně rozšířeného názoru, kvalita intimního života příliš neovlivňuje výskyt adenomu prostaty. Co nelze říci o dalších faktorech predisponujících k onemocnění, jako je stagnace krve v malé pánvi (do značné míry je to usnadněno omezením fyzické aktivity), stejně jako hypotermie a alkohol, které vyvolávají otoky prostaty.
Mýtus třetí. Adenom je prekancerózní stav.
Adenom, což je benigní hyperplazie (nádor) prostaty, nemá nic společného s rakovinou. Jedná se o dvě různé nemoci. Další věc je, že jejich příznaky jsou do značné míry podobné. Především se jedná o porušení močení, které se projevuje častými nutkáními, s monotónní stálostí, vyskytující se v noci.
Závěrečné období nemoci je smutné: močový měchýř je nádorem tak ucpaný, že se úplně přestane vyprazdňovat. A proto, pokud máte pocit, že váš močový měchýř není zcela vyprázdněn, pokud močíte v několikaminutových intervalech, pokud je tlak vaší trysky slabý, nemohou existovat dva názory. Navštivte raději lékaře! V opačném případě riskujete, že si vyděláte na komplikaci spojenou s akutním zadržováním moči a naléhavou instalací speciální cystostomické drenážní trubice, se kterou budete muset několik týdnů nebo dokonce měsíců chodit, abyste vyložili močový měchýř a ledviny. kteří také trpí. Tvorba kamejí v močovém měchýři, pyelonefritida, renální selhání jsou častými společníky pokročilých forem adenomu.
Ještě horší je minout rakovinu prostaty – jejíž výskyt se v poslední době dostává na vrchol mezi onkologickými onemocněními v mužské populaci. K vyloučení hrozivé diagnózy je kromě ultrazvukového a digitálního vyšetření prostaty nutné absolvovat analýzu hladiny specifického prostatického antigenu (PSA) v krvi – hlavního markeru rakoviny prostaty.
Mýtus čtvrtý. Adenom se vyřeší.
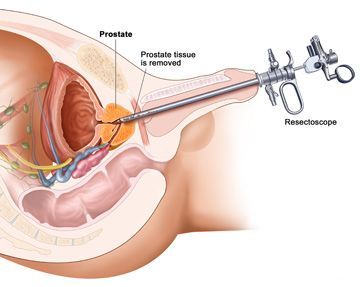
- Cena: od 125 000 rublů.
- Délka: 40 – 90 minut
- Hospitalizace: 3-4 dny v nemocnici
Běda. Dodnes neexistuje lék, který by tento nezhoubný nádor zcela vyléčil. Existují však léky (včetně rostlinného původu), které snižují křeče a otok prostaty, a tím i nepříjemné příznaky onemocnění. Někdy docela dlouho.
V některých případech přichází na pomoc nechirurgická léčba, jako je mikrovlnná hypertermie, při které se prostata zahřeje až na 70 stupňů, díky čemuž ubývají přerostlé žlázové buňky prostaty. Ale takový postup není zdaleka ukázán všem a je účinný pouze v počátečních stádiích onemocnění.
- Délka: 30-60 minut
- Hospitalizace: 2-3 dny v nemocnici
Takže cokoli si může člověk říct, nakonec se bez operace neobejde. Zvláště pokud jde o výrazný stupeň onemocnění. Není čas na přemýšlení – musíme jednat! Dnes se u nás praktikují dva způsoby chirurgické léčby adenomu prostaty – adenomektomie (transvezikální, retropubická) a transureatrální resekce prostaty. První otevřená operace, prováděná přes močový měchýř, je traumatičtější a je indikována u pokročilých forem onemocnění. Druhý, endoskopický, který spočívá v odstranění adenomu pomocí speciálního nástroje přes močovou trubici, má mnohem méně vedlejších účinků a je mnohem snáze tolerovatelný. Zároveň se neustále rozšiřují indikace této operace, která je považována za zlatý standard chirurgické léčby adenomu. Třetí nebo čtvrtý den po něm je pacient propuštěn domů, po kterém po dobu jednoho měsíce vede šetrný životní styl – s omezenou sexuální, fyzickou aktivitou a také se speciální dietou, která vylučuje kořeněná, slaná, kořeněná jídla. , alkohol a vysoce sycené nápoje.
Mýtus pátý. Po odstranění adenomu prostaty můžete zapomenout na intimní život.
A není. Po operaci (otevřené a šetřící) je u 90 % pacientů obnovena sexuální funkce v plném rozsahu. Problémy mohou nastat pouze s početím, protože u 30 % těch, kteří podstoupili operaci odstranění adenomu, dojde k tzv. retrográdní ejakulaci, kdy k ejakulaci nedochází ven, ale do močového měchýře. Ale tento problém je řešitelný. Pokud muž sní o dědici, přichází na pomoc další vynález medicíny – oplodnění in vitro. Pouze v tomto případě předchází procesu umělého početí poměrně komplikovaný postup – speciální centrifugace moči, která umožňuje oddělit spermie. A pak ji vezmou k ženě. To samozřejmě není nic příjemného. Ale muži si nestěžují: žít s neustálým okem na záchodě nebo s hadičkou v močovém měchýři je mnohem horší.
Připravila Taťána GURYANOVÁ
AiF-Health ze dne 30. července 07





